Определение болезни. Причины заболевания
Расстройство пищевого поведения (РПП) — это психическое заболевание, негативно влияющее на физическое и психическое здоровье человека, которое характеризуется ненормальным потреблением пищи.
РПП включает в себя нижеследующие подтипы:
- Нервная анорексия (НА) — сверхмалое потребление пищи, вследствие которого пациент имеет аномально низкую массу тела.
- Нервная булимия (НБ) — чрезмерное потребление пищи, после чего следует этап очищения желудка или приём слабительных.
- Переедание — потребление большого количества пищи за короткий промежуток времени.
- Другие специфические подтипы.
- Мышечная дисморфия (МД) — восприятие своего тела как слишком худого, слабого или обрюзгшего с последующей попыткой нарастить мышечную массу всеми доступными способами.
- Пикацизм — употребление в пищу несъедобных веществ (например, земля или мел).
- Мерицизм (руминационный синдром) — пережёвывание произвольно отрыгиваемой пищи спустя некоторое времени после еды.
- Избегание/ограничение приёма пищи (ИПП) — психическое расстройство, при котором теряется интерес к приёму некоторых видов пищи.[1]
При этом важно понимать, что ожирение не относится к РПП.
У людей с расстройством пищевого поведения часто встречаются тревожные расстройства, депрессия и химические зависимости.
Причины РПП во многом не ясны. Биологический и социальный факторы играют свои роли предположительно в равной степени.
Культурная идеализация худобы и стройности определённо вносит свой вклад в этиологию некоторых подтипов заболевания. О последнем утверждении говорит тот факт, что в развитых странах такое расстройство, как НБ, практически не диагностировалось до конца 1970 годов.[24]
Известно, что в США 20 миллионов женщин и 10 миллионов мужчин имели не менее одного эпизода РПП за свою жизнь.

Расстройство пищевого поведения у женщин и мужчин
Также известно, что расстройство поражает около 12% профессиональных танцоров.[3] Некоторые подтипы расстройства, такие как пикацизм и мерицизм, встречаются чаще у лиц с интеллектуальными нарушениями.[1]
В одном уточняющем британском исследовании показано, что проблемы питания у детей взаимосвязаны с РПП матери. Достоверной этиологической связи между поведением матерей в семье и развитием психических нарушений у детей выявлено не было. Однако, полагается, что успешное устранение проблем с питанием у детей должно включать работу специалистов по организации питания в семье и по улучшению качества отношений “мать-ребёнок” (снижение требовательности и конфликтности).[11]
Симптомы расстройства пищевого поведения (РПП)
Неспецифическими физическими симптомами РПП являются слабость, утомляемость, чувствительность к холоду, редукция роста волос на лице у мужчин, нарушение эрекции, снижение либидо, потеря веса, задержка роста (у подростков). [29]
Охриплость голоса также может быть симптомом РПП (в том числе и маскированного). Голосовые связки поражаются вследствие гастроинтестинального рефлюкса — заброса желудочного содержимого в пищевод и глотку. Пациенты, которые регулярно вызывают у себя рвоту, часто страдают от проявлений рефлюкса.
Другие возможные проявления РПП — хроническая сухость во рту, глоссит (воспаление языка), паротит (воспаление околоушной железы), и артроз височно-нижнечелюстного сустава. [25]
Симптомы отдельных подтипов РПП
Нервная анорексия определяется тремя ключевыми признаками:
- аномально низкая масса тела пациента (дефицит составляет не менее 15% от ожидаемого показателя);
- аменорея (отсутствие трёх и более менструальных циклов подряд);
- нарушение восприятия собственной массы тела и фигуры (так называемая дисморфофобия), отсутствие критики к потере веса, отрицание серьёзности этой проблемы, чрезмерная зависимость самооценки от массы тела и фигуры, «зацикленность» мышления («мыслительная жвачка») на тему еды.
Нервной булимии свойствены следующие симптомы:
- переедание — бесконтрольное потребление пищи в больших количествах;
- систематическое использование методов, призванных снизить массу тела и «улучшить» фигуру: приём слабительных, произвольная рвота, интенсивные спортивные тренировки, голодание или серьёзное ограничение в приёме пищи;
- избыточная зависимость самооценки от массы тела.
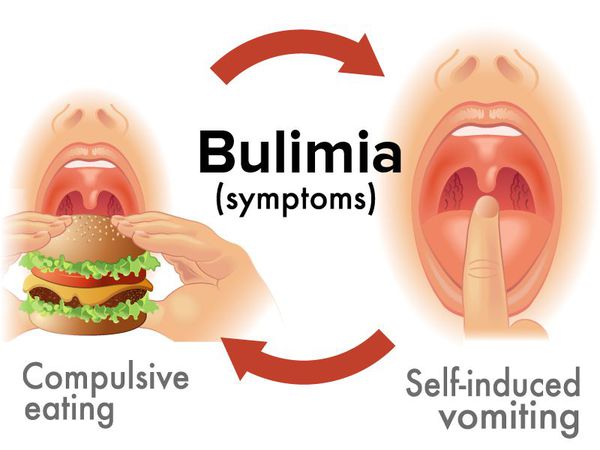
Симптомы нервной булимии
Переедание характеризуется:
- избыточное потребление пищи, при этом выраженное компенсаторное поведение (любой способ произвольного очищения ЖКТ) не наблюдается;
- отсутствие ограничения в еде, связи с чем нередко появляется избыточный вес или ожирение;
- психологический портрет больного схож с клинической картиной НБ: чрезмерная озабоченность собственной фигурой и массой тела, склонность к депрессии и тревожным расстройствам.
Другие специфические подтипы РПП включают в себя атипичную НА и НБ, а также атипичное переедание. Эти расстройства отличаются отсутствием полной клинической картины аналогичных заболеваний:
- при атипичной НА есть все признаки расстройства за исключением потери веса.
- атипичная НБ характеризуется всеми признаками заболевания, но при этом является приступообразной с частыми эпизодами ремиссии
- атипичное переедание может проявляться только по ночам (синдром ночного переедания).
Мышечная дисморфия предполагает:
- бредовая или сверхценная озабоченность своим телом: оно кажется слишком маленьким, тощим, пациент «ощущает» недостаток мышечной массы и/или чрезмерность подкожного жира (тело кажется недостаточно сухим и мускулистым), однако при осмотре телосложение пациента выглядит нормальным, или же наблюдается гипертрофия (чрезмерное увеличение) мышц, характерная для атлетов.[23]
- поведенческие отклонения: непомерно много времени и внимания тратится на упражнения, диету, качество питания, часто используются анаболические стероиды.

Мышечная дисморфия
МД возникает преимущественно у мужчин, особенно у тех, кто вовлечён в профессиональный спорт, где масса тела и его размеры являются важным соревновательным фактором. Однако в этом случае есть некая рациональная причина возникновения желания быть более мускулистым или иметь минимальное количество подкожного жира. По причине возникновения МД связана с нервной анорексией.
Пикацизм проявляется наличием аппетита к веществам, которые не являются пищей (например, потребление мела, льда, штукатурки, волос, металлов, камней, почвы, бумаги, стекла и фекалий). Это заболевание связано с другими состояниями и психическими расстройствами: посттравматическое стрессовое расстройство, семейная дисфункция, чувство брошенности у детей, беременность.[26]
Критериями пикацизма по DSM-4TR являются:
- потребление несъедобных веществ более месяца;
- употребление непригодных для пищи веществ пациентов в возрасте, когда подобное пищевое поведение можно считать признаком нормативной психической незрелости (например, в детстве);
- потребление непищевых веществ, которые не являются частью этнического ритуала.
Данный вид расстройства может быть опасным для жизни и здоровья: заболевание может привести к хроническим интоксикациям, влияющим на физическое и умственное развитие детей, развитию острой хирургической патологии, глистной инвазии. Пикацизм чаще всего встречается у маленьких детей, беременных женщин и людей с нарушением развития, например при заболеваниях аутистического спектра. Любопытно, что пикацизм наблюдается у млекопитающих, в частности у собак.
Мерицизм — нарушение моторики желудка, сопровождающееся непроизвольной регургитацией пищи в ротовую полость с последующим пережёвыванием и повторным проглатыванием. Как правило, этот процесс зациклен и сопровождается внешне заметным сокращением мышц живота.
Данное расстройство редко возникает во взрослом и пожилом возрасте. Чаще оно встречается у детей грудного возраста («патологическое срыгивание»). В тяжёлых случаях может приводить к стремительной потере массы тела младенца, описаны случаи смерти. Причины грудничкового мерицизма не ясны. Считается, что провоцирующим фактором может быть недостаточный уход, крайняя эмоциональная отстранённость родителей.
Кроме младенцев расстройство диагностируется так же у детей раннего возраста и людей с когнитивными нарушениями. По данным исследований у последних распространённость достигает 10% и представляет собой серьёзную клиническую проблему.
В отличие от типичной рвоты, при мерицизме редко наблюдается тошнота, изжога, запах изо рта или боли в животе.
Регургитация (срыгивание) описывается пациентами как лёгкая и непринуждённая. У непереваренной пищи нет горького вкуса и запаха желудочного сока или желчи. Симптомы могут проявляться в любой момент приёма пищи и до двух часов после него. Процесс, как правило, завершается, когда пищевой комок становится кислым.
Неспецифические симптомы мерицизма:
- боль в брюшной полости — 38,1%;
- отсутствие фекальной продукции или запоры — 21,1%
- тошнота — 17,0%;
- диарея — 8,2%;
- вздутие живота — 4,1%;
- кариес зубов — 3,4%;
- потеря массы тела — 42,2%.
Эти симптомы не связаны с эпизодами срыгивания и могут появляться в любое время.
Избегание/ограничение потребления пищи характерна следующая клиническая картина:
- пациент ограничивает потребление определённых продуктов питания в зависимости от внешнего вида, цвета, запаха, вкуса, текстуры, бренда, упаковки или прошлого негативного опыта;
- в некоторых случаях исключаются целые группы продуктов, например, фрукты или овощи;
- некоторые пациенты предпочитают только очень горячую или очень холодную пищу, хрустящие или трудно перевариваемые продукты, соусы или их полное отсутствие и т. д.
- как правило, люди, страдающие ИПП, имеют нормальную массу тела, никаких внешних признаков заболевания не проявляется.
- пациенты могут жаловаться на желудочно-кишечные реакции при попытке съесть «запрещённую» пищу: может возникнуть тошнота, рвота;
- в некоторых исследованиях выявлены симптомы социального избегания из-за возникших привычек питания, однако большинство пациентов предпочло бы изменить свои пищевые привычки в сторону общепринятых.
Психогенная (нервная) рвота встречается в качестве симптома тревожного расстройства, панического расстройства, депрессивного эпизода, посттравматической стрессовой реакции и ряда других расстройств. Опосредуется физиологическими особенностями пациентов и, как правило, не представляет диагностических трудностей, так как рассматривается в контексте основного заболевания. В качестве примера можно привести одно- или двукратную рвоту на пике панической атаки или в момент иного дистресса.
Так как НА, НБ и переедание являются наиболее изученными подтипами РПП, далее речь пойдёт преимущественно об этих заболеваниях.
Патогенез расстройства пищевого поведения (РПП)
Социальные влияния
В современной европейской культуре идеальными характеристиками женской фигуры являются стройность и гибкость. В результате этого большинство молодых женщин США и Европы придерживаются какой-либо диеты, надеясь таким образом контролировать вес и улучшить фигуру. Неудивительно, что НБ наибольшим образом распространена именно среди женской части населения: ею страдают преимущественно женщины европеоидной расы среднего и выше среднего социального класса. Они соблюдают диету, так как хотят соответствовать идеологии своего социального слоя и формальным признакам «высокого положения» в социуме.
Любопытно, что противоположную тенденцию демонстрирует латиноамериканская и афроамериканская часть женской популяции, где именно пышные формы в сочетании со спортивным телосложением являются критерием превосходства и привлекательности.
Возможно, что глобализация и смешение культурных представлений о фигуре приведут в скором времени к некоторым изменениям критериев женской привлекательности. Так, наряду с рекламой и пропагандой стройности существует практически противоположные запросы в пластической хирургии (например, увеличение размеров ягодиц у женщин). Взаимопроникновение культурных представлений, обилие визуальных данных наряду с упрощением обмена мнениями в социальных сетях с большой долей вероятности изменят специфику и распространённость РПП.[12][16][31]
Диета
Желание быть стройной заставляет соблюдать диету. Диета в данном случае — строгое, нездоровое ограничение количества и, зачастую, качества потребляемой пищи. Наблюдения специалистов показывают, что после периодов диетических ограничений наступает своеобразный «откат»: возникает склонность к перееданию. Часто смену фаз «диета – переедание» вызывают стрессовые факторы (конфликты, ссоры, измены, разводы, увольнения и т.д.) Достоверные исследования показывают, что молодые женщины, уже соблюдающие диету, имеют больше шансов заболеть РПП. В частности, в одном британском исследовании было показано, что девочки–школьницы, сидевшие на диете, в 8 раз чаще страдали РПП.
Однако, соблюдение диеты не является фактором риска для переедания. Как уже отмечалось ранее, женщины, страдающие этой проблемой, намного реже соблюдают диету.
Несмотря на то, что существует достоверная связь между соблюдением диеты и возникновением расстройства, одной лишь диеты явно недостаточно для возникновения заболевания. Очевидно, что необходимо взаимодействие нескольких факторов. Одно из исследований факторов риска показало, что РПП наиболее часто развивается у женщин, склонных к ожирению и психическим расстройствам. В частности, расстройство личности эмоционально неустойчивое нередко сопровождается дисморфофобией (излишнее стремление к идеальности) и является параметром, прогнозирующим РПП. Существует мнение, что жёсткая диета является вариантом самоповреждающего поведения при этом личностном нарушении. «Зацикленность» на еде или её отсутствии отвлекает пациентов от переживания тяжёлой «эмоциональной боли», а тревога по поводу «несовершенства» собственной фигуры играет примерно ту же роль.
Каким же образом соблюдение диеты может способствовать развитию РПП у женщин?
Практика психотерапии показывает, что такие пациенты склонны непомерно завышать социальные стандарты по отношению к самим себе и страдают перфекционизмом. На уровне мышления эти нереалистичные стандарты буквально отгораживают женщин от полноценного общения с другими людьми. Получить объективную обратную связь от окружающих становится практически невозможно. В подобных условиях женщины, склонные придерживаться диеты, легко теряют контроль над эмоциями. Следом идёт когнитивная реакция по типу «всё или ничего». Этот феномен был назван «эффектом нарушения воздержания». Благодаря ему такие пациенты полностью перестают себя контролировать. Как результат они отказываются от возможности регулировать приём пищи и, в лучшем случае, переедают.
Неоднократные нарушения диеты, хаотичный приём пищи разрушают условно-рефлекторные связи организма, которые в норме регулируют нормальное питание. Например, резкое прекращение приёма пищи в связи со срочным намерением похудеть, без внимания к чувству насыщения, помноженное на отсутствие регулярности в питании, может отключить условные реакции насыщения, что, в свою очередь, вызовет приступ переедания.
Соблюдение диеты приводит и к нейрогуморальным последствиям. Так, даже краткосрочная диета может привести к серотониновой дисфункции в головном мозге. Серотонин — важнейший нейромедиатор, регулятор настроения и пищевого поведения. Его сниженный уровень связан с РПП (интересен факт, что недостаток серотонина в связи с диетой наблюдается только у женщин). В итоге формируется взаимное усиление двух предрасполагающих факторов: женщины чаще соблюдают диету из-за давления культуры и при этом существенно становятся уязвимыми к негативным последствиям даже умеренной диеты в связи с особенностью своей биологии.[5][18]
Семейные факторы
РПП встречается у ближайших родственников пациентов. Распространённость НБ среди родственников пациентов, страдающих данным заболеванием, почти в 4 раза выше, чем у родственников здоровых людей контрольной группы. НА в 12 раз чаще встречается у родственников пациентов с НБ. Эта взаимозависимость доказывает наличие некой общей семейной предрасположенности. У родителей пациентов с РПП достоверно чаще выявляется ожирение и злоупотребление алкоголем. Показано, что появление НБ связано с избыточным критицизмом со стороны родителей пациентов. Чаще это выражается в виде нелицеприятных высказываний в отношении массы тела, фигуры или пищевых привычек девочек.[5]
Генетические факторы
Результаты известных на данный момент близнецовых исследований противоречивы. Некоторые отчёты демонстрируют до 30%, а иногда до 83% влияния наследственности на формирование РПП. Однако считать данные результаты достоверными нельзя в связи с малым размером группы испытуемых и сложностью описания фенотипа РПП. При этом полностью исключить наследственность РПП невозможно. Поэтому в интересах лечения заболевания следует считать, что генетика – это фактор, влияние которого должно быть и может быть сведено к минимуму.[9]
Классификация и стадии развития расстройства пищевого поведения (РПП)
Согласно отечественной (МКБ-10) и зарубежной (DSM-V) классификациям, а также основываясь на российском клиническом опыте РПП подразделяют на следующие подтипы:
1. Нервная анорексия:
- ограничительный тип (в случае, если пациент не переедает и не занимается очищением ЖКТ);
- тип, связанный с систематическим перееданием и последующим очищением ЖКТ;
2. Нервная булимия:
- с систематическим очищением ЖКТ любыми способами;
- без систематического очищения ЖКТ;
3. Переедание;
4. Мышечная дисморфия;
5. Пикацизм;
6. Мерицизм;
7. Избегание/ограничение приёма пищи;
8. Другие специфические подтипы;
9. Психогенная рвота.
Степени тяжести расстройства
- Самое тяжёлое и наименее прогностически благоприятное расстройство среди всех видов нарушения пищевого поведения — НА.
- НБ варьируется от среднетяжёлой (без очищения ЖКТ) до тяжёлой степени выраженности (с очищением ЖКТ).
- Переедание, МД, ИПП и другие специфические подтипы считаются психическим расстройством лёгкой степени тяжести.
- Степень тяжести пикацизма, мерицизма и психогенной рвоты определяется тяжестью основного заболевания.
Осложнения расстройства пищевого поведения (РПП)
Симптомы осложнений различны и зависят от подтипа РПП, а также от степени тяжести заболевания.[28] К возможным осложнениям относятся:
- акне, ксеродермия (сухая кожа);
- аменорея (отсутствие месячных на протяжении нескольких менструальных циклов);
- потеря зубов, кариес;
- запоры, диарея;
- задержка воды в тканях, отёки;
- лануго (разрастание пушковых волос), выпадение волос;
- пеллагра (дефицит витамина B3), цинга (недостаток витамина С);
- сердечная недостаточность;
- гипокалиемия, дисбаланс электролитов крови, гипонатриемия;
- острая или хроническая почечная недостаточность;
- атрофия центральной нервной системы;
- остеопороз;
- суицид, смерть.
Синдром поликистоза яичников (СПЯ) — наиболее частое расстройство, которое поражает женщин с РПП. Несмотря на то, что данная патология, как правило, связана с ожирением, она может возникнуть и у человека с нормальной массой тела. Согласно исследованиям, СПЯ часто появляется при переедании и булимии.[19]
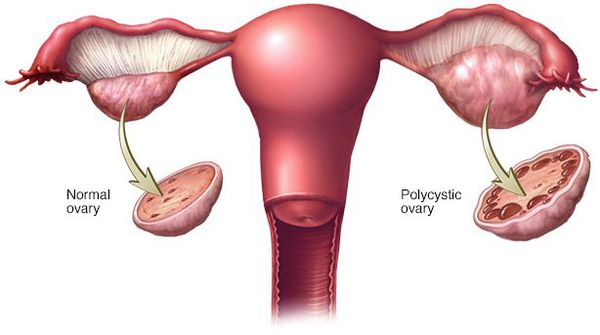
Синдром поликистоза яичников
Диагностика расстройства пищевого поведения (РПП)
Как правило, диагноз ставится врачом-психиатром на основании тщательно собранного анамнеза. Это утверждение в равной степени касается как распространённых, так и редко встречающихся форм РПП.
Лабораторная диагностика при подозрении на РПП не проводится. Однако в определении подтипа нарушения пищевого поведения могут помочь различные опросники, анкеты, тесты. Для того, чтобы установить наличие возможных осложнений, может потребоваться анализ крови или запись электрокардиограммы.
Стоит отметить, что мышечная дисморфия сложно поддаётся диагностике, так как осведомлённость медицинского персонала о таком диагнозе крайне низка, а люди, страдающие этим расстройством, имеют очень здоровый и благополучный внешний вид.[4]
Лечение расстройства пищевого поведения (РПП)
При расстройствах пищевого поведения применяется комплексное лечение — психотерапевтические методики в сочетании с назначением психотропных препаратов и симптоматической терапией осложнений.
Фармакотерапия
Лечение антидепрессантами при НБ ранее было основано на предположении, что РПП является проявлением депрессивного эпизода. И хотя данная точка зрения впоследствии была опровергнута, факты говорят сами за себя: антидепрессанты доказывают свою эффективность в плацебо-контролируемых исследованиях.
СИОЗС (селективные ингибиторы обратного захвата серотонина), в частности флуоксетин, гораздо эффективнее помогают бороться с перееданием и НБ по сравнению с таблетированным плацебо. И хотя трициклические антидепрессанты также показали свою эффективность при лечении этих заболеваний, они всё же являются неосновными (запасными) средствами лечения. Это связано с более высокой токсичностью данных препаратов по сравнению с СИОЗС.
Однако есть неутешительные данные, согласно которым у большинства пациентов после отмены антидепрессантов возникают рецидивы заболевания. Поэтому при лечении РПП принято использовать комплексный подход, включающий в себя несколько видов психотерапии и двух- и трёхэтапное лекарственное сопровождение.
При НА показал свою эффективность атипичный нейролептик оланзапин. Он не только способствует набору веса, но и снижает уровень навязчивых идей, связанных с приёмом пищи и очищением ЖКТ.[5] Пищевые добавки с препаратом цинка также являются достаточно действенными средствами при РПП.[8]
Психотерапия
Методом выбора при лечении РПП является адаптированный вариант когнитивно-поведенческой терапии (КПТ).[30] Данный способ основывается на отслеживании негативных мыслей пациента, связанных с РПП, борьбе с ними и замене на конструктивное и положительное восприятие.
Так как человек нередко сталкивается с требованиями культуры «быть стройным», некоторые женщины начинают придавать избыточное значение массе собственного тела и фигуре. Как правило, начинается все с жёсткой диеты, не учитывающей последствий ограничения в еде. В результате многократно возрастает уязвимость к эмоциональным перепадам, импульсивности. За этим следуют приступы переедания, а всевозможные способы опорожнения ЖКТ являются попытками скомпенсировать последствия импульсивного переедания.
Очищение ЖКТ снижает тревожность по поводу потенциальной прибавки в массе тела и лишает чувства насыщения, которое регулирует приём пищи. Переедание, а вслед за этим очищение ЖКТ вызывает стрессовую реакцию, которая увеличивает самокритику, что, в свою очередь, провоцирует дальнейшее ограничение себя в еде и следующего за ним переедания.
После неоднократного повторения такого цикла переедание становится фактором, отвлекающим от источников стресса. Таким образом, по принципу негативного подкрепления, переедание «фундаментализирует» этот патологический круг.[5] Для того, чтобы прервать его, необходимо помочь пациенту осознать зависимость самооценки от фигуры, размеров тела и/или веса. Для этого необходимо отслеживать мысли, возникающие при потреблении пищи, а также ситуации, провоцирующие негативные привычки в питании.
Стоит отметить, что метод КПТ весьма эффективен при лечении такого РПП, как избегания приёма пищи.[14]
К другим методам психотерапии, используемым вместо или совместно с КПТ:
- терапия принятия и ответственности;[7]
- диалектическая поведенческая терапия;[27]
- семейная терапия;[13]
- арт-терапия;[15]
- консультирование по питанию;[17]
- анонимные группы само- и взаимопомощи.[22]
Лечение таких редких подтипов РПП, как пикацизм, мерицизм и психогенная рвота, заключаются, по большей части в следующем:
- в виду неясности причин возникновения пикацизма, эффективного специфического лечения расстройства не существует, однако в ряде случаев и в зависимости от сопутствующих заболеваний назначают атипичные нейролептики, курс КПТ или семейной системной психотерапии;
- эффективного способа лекарственного лечения мерицизма не существует, но, согласно ограниченным данным, положительное влияние оказывает курсовое назначение сеансов биологической обратной связи;[10][21]
- терапия психогенной рвоты заключается в лечении основного заболевания.
Госпитализация в психиатрический стационар
Применяется, в тяжёлых случаях, например при НА. Как правило, поводом становится отсутствие возможности выстроить полноценные терапевтические отношения с родственниками пациента и\или физическое истощение больного.
Прогноз. Профилактика
Оценка прогнозов, особенно в долгосрочной перспективе, достаточно сложна. Это связано, в первую очередь, со слабой унификацией критериев выздоровления. Считается, что для НА, НБ и переедания полная ремиссия на фоне лечения происходит с вероятностью 50-85%. Вероятность частичного выздоровления ещё выше.[6]
Так или иначе, для некоторых пациентов проблема приёма пищи остаётся таковой на всю оставшуюся жизнь.
Уровень смертности при НА — 5,4 на 1000 человек в год. Примерно 1,3 доли смерти связаны с суицидом. Смертность при НБ составляет 2 человека на 1000 людей в год.[2]
Профилактика РПП направлена на обеспечение здорового роста и развития детей и подростков. Также к профилактическим мерам можно отнести раннее выявление расстройства пищевого поведения, так как, безусловно, излечимость на ранних стадиях существенно высока В современном мире дети в возрасте от 5 до 7 лет уже воспринимают культурные сообщения, касающиеся тела и диеты. Поэтому профилактикой можно считать грамотное освещение этой темы, коррекция неверных представлений и недопонимания.
Нижеследующие аспекты можно обсуждать как с маленькими детьми, так и с подростками:
- Анализирование причин заедания неприятных эмоций: простой способ обсудить переедание — спросить детей о том, почему они едят, если не голодны, и рассказать о более эффективных способах управления эмоциями, подчеркнув ценность обмена чувствами с близкими.
- Подчеркивание неправильности давать негативную оценку размерам и массе тела других людей.
- Обращение внимания на важность понимания ощущений своего тела: приём пищи в случае голода и его прекращение при насыщении.
- Информирование детей о предстоящих нормальных изменениях в теле.
- Сосредоточение внимания детей на регулярном занятии спортом и сбалансированном питании.[20]
Список литературы
American Psychiatry Association (2013). Diagnostic and Statistical Manual of Mental Disorders (5th ed.). Arlington: American Psychiatric Publishing. Pages 329–354.
Arcelus J, Mitchell AJ, Wales J. Mortality rates in patients with anorexia nervosa and other eating disorders. A meta-analysis of 36 studies. Arch Gen Psychiatry. 2011, 68(7):724-731.
Arcelus J, Witcomb GL, Mitchell A. Prevalence of eating disorders amongst dancers: a systemic review and meta-analysis. European Eating Disorders Review. 2014, 22(2):92-101.
Atkinson M, Monaghan LF.Challenging Myths of Masculinity: Understanding Physical Cultures. Ashgate Publishing Limited. 2014.
Barlow DH. Clinical Handbook of Psychological Disorders. A step-by-step treatment manual, Fourth edition. J Can Acad Child Adolesc Psychiatry. 2010, 19(2):146.
Bergh C, Brodin U, Lindberg G, Södersten P. Randomized controlled trial of a treatment for anorexia and bulimia nervosa. Proc Natl Acad Sci USA. 2002, 99(14):9486-91.
Berman MI, Boutelle KN, Crow SJ. A case series investigating acceptance and commitment therapy as a treatment for previously treated, unremitted patients with anorexia nervosa. European Eating Disorders Review. 2009, 17(6):426-34.
Birmingham CL, Gritzner S. How does zinc supplementation benefit anorexia nervosa? Eat Weight disorders. 2006, 11(4):109-11.
Bulick C, Hebebrand J, Keski-Rahkonen A, Klump K, Reichborn T, Mazzeo SE, Wade TD. Genetic Epidemiology, Endophenotypes, and Eating Disorder Classification. The International Journal of Eating Disorders. 2007, 40:52-60.
Chial HJ, Camilleri M, Williams DE, Litzinger K, Perrault J. Rumination syndrome in children and adolescents: diagnosis, treatment and prognosis. Pediatrics. 2003, 111(1):158-62.
Cooper PJ, Whelan E, Woolgar M, Morrell J, Murray L. Association between childhood feeding problems and maternal eating disorder: role of the family environment. British Journal of Psychiatry. 2004, 184:210–215.
Eisenberg ME, Neumark-Sztainer D; Story M, Perry C. The role of social norms and friends' influences on unhealthy weight-control behaviors among adolescent girls. Social Science & Medicine. 2005, 60(6):1165-1173.
Eisler I, Dare C, Hodes M, Russell G. Family therapy for adolescent anorexia nervosa: the results of a controlled comparison of two family interventions. J Child psychology and psychiatry, and allied disciplines. 2000, 41(6):727-36.
Fisher MM, Rosen DS, Ornstein RM, Mammel KA, Katzman DK, Rome ES, Callahan ST, Malizio J, Kearney S, Walsh BT. Characteristics of Avoidant/Restrictive Food Intake Disorder in Children and Adolescents: A "New Disorder" in DSM-5. J Adolesc Health. 2014, 55(1):49-52.
Frisch MJ, Franko DL, Herzog DB. Arts-based therapies in the treatment of eating disorders. Eating Disorders. 2006, 14(2):131-42.
Garner DM, Garfinkel PE. Socio-cultural factors in the development of anorexia nervosa. Psychological Medicine. 1980, 10(4):647-56.
Latner JD, Wilson GT. Cognitive-behavioral therapy and nutritional counseling in the treatment of bulimia nervosa and binge eating. Eating Behaviors. 2000, 1(1):3-21.
Leibowitz SF. The role of serotonin in eating disorders. Drugs. 1990, 3:33-48.
Naessén S, Carlström K, Garoff L, Glant R, Hirschberg AL. Polycystic ovary syndrome in bulimic women—an evaluation based on the new diagnostic criteria. Gynecological Endocrinology. 2006, 22(7):388-94.
O'Connell ME, BoatT, Warner KE, eds. Preventing mental, emotional, and behavioral disorders among young people. National Academies Press. 2009.
Papadopoulos V, Mimidis K. The rumination syndrome in adults: A review of the pathophysiology, diagnosis and treatment. J Postgrad Med. 2007, 53:203-6.
Peterson CB, Mitchell JE, Crow SJ, Crosby RD, Wonderlich SA. The efficacy of self-help group treatment and therapist-led group treatment for binge eating disorder. Am J Psychiatry. 2009, 166(12):1347–1354.
Phillips KA. Understanding Body Dysmorphic Disorder: An Essential Guide. Oxford University Press. 2009, pages 50–51.
Rikani AA, Choudhry Z, Choudhry AM, Ikram H, Asghar MW, Kajal D, Waheed A, Mobassarah NJ. A critique of the literature on etiology of eating disorders. Annals of Neurosciences. 2013, 20(4):157-61.
Romanos GE, Javed F, Romanos EB, Williams RC. Oro-facial manifestations in patients with eating disorders. Appetite. 2012, 59(2):499-504.
Rose EA, Porcerelli JH, Neale AV. Pica: Common but Commonly Missed. Journal of the American Board of Family Practice. 2000, 13(5):353-358.
Safer DL, Telch CF, Agras WS. Dialectical behavior therapy for bulimia nervosa. The American Journal of Psychiatry. 2001, 158(4):632-4.
Strumia R. Dermatologic signs in patients with eating disorders. Am J of Clin Dermatology. 2005, 6(3):165–73.
Treasure J, Claudino AM, Zucker N. Eating disorders. The Lancet. 2010, 375(9714):583-93.
Yeh HW, Tzeng NS, Lai TJ, Chou KR. Cognitive behavioral therapy for eating disorders. Hu li za zhi the journal of nursing. 2006, 53(4)65-73.
Yu UJ. Deconstructing college students' perceptions of thin-idealized versus nonidealized media images on body dissatisfaction and advertising effectiveness. Clothing and Textiles Research Journal. 2014, 32(3):153-169.

