Определение болезни. Причины заболевания
Стридор (Stridor) — это патологическое шумное дыхание, вызванное турбулентным потоком воздуха, который движется по суженному просвету дыхательных путей [1][3][15][32].
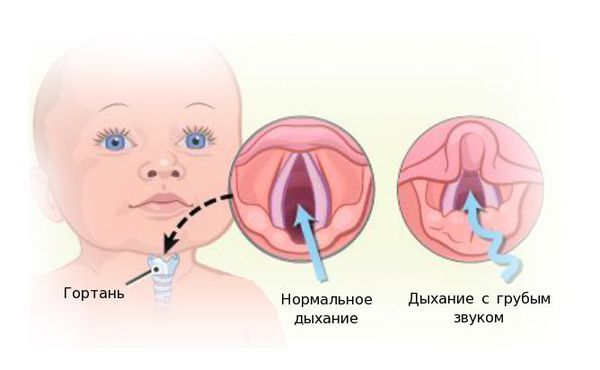
Стридор
Стридор не является самостоятельной болезнью, он всегда выступает как симптом другого заболевания. Сам термин происходит от латинского глагола stridere — издавать резкий шум или пронзительный звук, например скрип [26].
Чаще всего стридор встречается у детей до 3 лет из-за миниатюрных размеров дыхательных путей. Так, у 1,5 % младенцев до года отмечается стридорозное дыхание [47].
Причины развития стридора
В большинстве случаев причиной острого стридора становятся острые инфекционные заболевания, также он может возникнуть в результате инородных тел дыхательных путей, травмы или аллергической реакции (анафилактического шока, ангионевротического отёка) [39].
Основные причины стридора у детей:
- острый обструктивный ларингит (ложный круп);
- врождённые пороки развития верхних дыхательных путей, чаще всего — ларинго-, трахео- и бронхомаляция (мягкость хрящей, выступающих как каркас гортани, трахеи или бронхов) [1][2];
- эпиглоттит (абсцесс надгортанника);
- заглоточный (ретрофарингеальный) абсцесс [3][39].
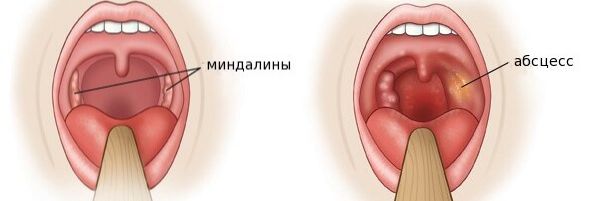
Заглоточный абсцесс
Основные причины стридора у взрослых:
- дисфункция голосовых складок (ДГС; парадоксальное движение голосовых связок, при котором они неправильно смыкаются);
- врождённые пороки развития верхних дыхательных путей, чаще всего — опухоли гортани [1][2];
- отёк гортани после удаления дыхательной трубки из трахеи (интубации);
- двусторонний паралич голосовых складок [3][39].
До 80 % случаев ложного крупа (от шотл. сroup — «каркать») обусловлено вирусом парагриппа, а также вирусом гриппа А и В, аденовирусом, респираторно-синцитиальным вирусом, риновирусом, энтеровирусом, бокавирусом, коронавирусом и метапневмовирусом [5][11][27]. В крайне редких случаях круп вызывают бактериальные возбудители, например микоплазма пневмонии (Mycoplasma pneumoniaе) [36]. Несколько десятилетий назад большое значение в развитии обструктивного ларингита имела дифтерийная палочка (Corynebacterium diphtheriae, или бацилла Клебса — Леффлера), роль которой критически сократилась после начала массовой иммунизации от дифтерии [11].

Ложный круп
Эпиглоттит относительно редко встречается у взрослых (9,7 случаев на млн взрослых в год), но заболеваемость, согласно некоторым исследованием, растёт [46]. При этом эпиглоттит вызывает у взрослых стридор реже, чем у детей [39][45].
Стридорозное дыхание может появляться при аллергических реакциях, опухолях гортани, растущих наружу и внутрь тканей, а также при опухолях головы и шеи, которые сдавливают гортань извне. Всё это значительно суживает просвет гортаноглотки. Ещё одной причиной является нейрогенный или постоперационный двусторонний паралич гортани, который может встречаться при операциях на шее, включая операции на щитовидной железе [28].
Дисфункция голосовых складок (связок) вызывает обструкцию (сужение) дыхательных путей и стридор, который часто принимают за бронхиальную астму [39]. Причины возникновения заболевания до сих пор неизвестны. Считается, что ДГС сочетается с тревогой, депрессией, посттравматическим стрессовым расстройством и изменениями личности, при этом пациенты не осознают своё состояние и поступки.
Симптомы стридора
Специфический стридорозный звук по звучанию похож на лай тюленя, кряканье уток, кудахтанье кур, воркование голубей или крик молодого петушка. Пациенты также могут жаловаться на одышку, акроцианоз (синюшность кожи), западение или втяжение надключичных и подключичных ямок и ухудшение общего состояния [1][15][25][26][28].
Так как стридор является симптомом, в зависимости от основного заболевания он может быть постоянным (например, при двустороннем параличе голосовых складок, пороках развития гортани) или периодическим (при дисфункции голосовых складок, остром обструктивном ларингите, инородном теле и аллергических реакциях).
Патогенез стридора
Стридорозное дыхание появляется из-за сужения просвета гортани [15]. Когда поток воздуха проходит через суженную трубку, его скорость увеличивается, а локальная область низкого давления создаёт эффект вакуума вдали от места сужения. Это приводит к коллапсу (спадению) и вибрации стенок дыхательных путей, генерируя пронзительный скрипящий звук, характерный для стридора [25].
Классификация и стадии развития стридора
Стридор бывает первичным и вторичным, острым и хроническим [26].
Первичный (врождённый) стридор — это неправильное дыхание, связанное с аномалией гортани или трахеи. Ранее у него был собственный код в Международной классификации болезней 10-го пересмотра (МКБ-10) — Q31.4. Однако сейчас такого диагноза не существует, так как из 98 % случаев врождённого стридора 91 % приходится на ларингомаляцию, а оставшиеся 7 % — на другие врождённые пороки развития гортани и трахеи [2]. Если врач заподозрил у новорождённого эту патологию, он ставит диагноз «R06.1 Стридор» или «Q31.9 Врождённая аномалия гортани неуточнённая».
Самой частой причиной врождённого стридора признана ларингомаляция (порок развития гортани), которая встречается у новорождённых в 45–75 % случаев [28][29][38]. В некоторых англоязычных и отечественных источниках эти термины отождествляют, хотя это не совсем правильно [2][16][23].
![Ларингомаляция [49] Ларингомаляция [49]](/media/bolezny/stridor/laringomalyaciya-49_s.jpeg)
Ларингомаляция [49]
Вторичный (приобретённый) стридор — это шумное дыхание, возникающее в результате инфицирования острыми респираторными вирусами (например, при ложном крупе, эпиглоттите), а также под влиянием других причин, например опухоли гортани и др.
Наиболее важными характеристиками стридора являются его громкость, высота и фаза дыхания [4]. Громкость стридора указывает на степень сужения дыхательных путей: чем громче стридор, тем уже просвет [1]. По фазе дыхания, на которой стридор слышен лучше всего, врач может оценить уровень поражения [25].
Учитывая различные параметры, выделяют 3 типа стридора [1][28][32][38].
| Тип | Тональность | Локализация | Причина |
|---|---|---|---|
| Инспираторный стридор | Низкотональный | Поражение располагается выше голосовых складок | Ларингомаляция («мягкая гортань»), ложный круп, эпиглоттит, дисфункция голосовых складок (ДГС) |
| Двухфазный стридор | Высокотональный | Поражение на уровне голосовых складок или подскладкового отдела | Парезы или параличи голосовых складок, врождённая мембрана гортани, врождённый подскладковый стеноз, врождённая мембрана гортани, подскладковая гемангиома, гортанно-пищеводная щель (расщелина гортани), киста гортани, респираторный паппиломатоз гортани |
| Экспираторный стридор | Среднетональный | Поражение на уровне нижних отделов дыхательных путей и трахеи | Трахеомаляция, сдавление трахеи аномально расположенным магистральным сосудом, бактериальный трахеит |
Осложнения стридора
Осложнения зависят от причин и тяжести стридора. Тяжёлые и быстро развивающиеся осложнения обычно появляются при внезапно возникшем стридоре, вызванным травмой, инородным телом или тяжёлой аллергической реакцией.
В 22 % случаев врождённого стридора развивается обструкция верхних дыхательных путей [29]. Это может привести к следующим осложнениям:
- недостаточной прибавке массы тела из-за затруднённого питания;
- апноэ во сне;
- хронической гипоксии и гиперкапнии (повышению содержания углекислого газа в артериальной крови более 45 мм рт. ст.);
- задержке физического и психомоторного развития;
- асфиксии с дыхательной недостаточностью;
- воронкообразной деформации грудной клетки;
- аспирационной пневмонии;
- лёгочному сердцу или лёгочной гипертензии [2][7][29].
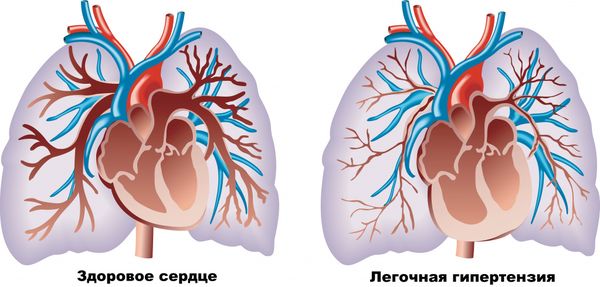
Лёгочная гипертензия
Также необходимо учитывать, что у ребёнка со стридорозным дыханием с рождения сужен просвет дыхательных путей и это резко увеличивает риск осложнений респираторных инфекций и интубации трахеи. Такие дети предрасположены к развитию острого обструктивного ларингита (ложного крупа), эпиглоттита, бронхообструктивного синдрома и пневмонии [3]. В аптечке родителей всегда должны быть средства первой помощи для устранения приступа ложного крупа, а также компрессорный небулайзер или меш-небулайзер, который помогает доставить лекарство в очаг воспаления [11].
При вторичном стридоре могут развиться:
- стеноз гортани;
- дисфония с полной утратой голоса (афонией);
- острая дыхательная недостаточность с одышкой разной степени тяжести;
- дисфагия (нарушение глотания);
- асфиксия (удушье), которое может завершиться летальным исходом.
Диагностика стридора
Для определения тактики обследования важно тщательно собрать анамнез (историю болезни). Часто уже на этом этапе можно выявить причину появления стридора. Далее пациента осматривают и проводят инструментальное обследование.
Сбор анамнеза
У детей ключевым является перинатальный анамнез (результаты прохождения УЗИ-скрининга плода, НИПТ-теста (подсчёта хромосом), медико-генетического консультирования), а также причины и длительность интубации трахеи в первый месяц жизни, если она проводилась. Врача интересует, связан ли стридор с плачем, кормлением или положением тела ребёнка.
В ходе опроса уточняют хирургический анамнез: предыдущие операции, особенно на шее или сердце, во время которых мог быть повреждён возвратный гортанный нерв.
Помимо этого врача интересует:
- в каком возрасте появился стридор;
- как долго длится;
- как начался (остро или это хроническое состояние);
- сопровождается ли лихорадкой, катаральными симптомами (першением в горле, сухостью во рту, ломотой в теле), осиплостью голоса, проблемами с глотанием, болью в горле, отёком лица, губ и языка [1][2][4][28][32].
Чтобы исключить связь стридора с возможным аллергеном, собирают аллергологический анамнез, уточняют, не вдыхал ли пациент токсическое вещество (пары чистящих средств, табачный дым) и не употреблял ли наркотики.
Важное диагностическое значение имеет семейный анамнез: врача интересуют случаи наследственного ангионевротического отёка, а также случаи онкологических, нейродегенеративных или нейромышечных заболеваний у ближайших родственников [39].
Физикальный осмотр
При осмотре врач:
- оценивает общее состояние пациента, частоту дыхательных движений и сердечных сокращений, цвет кожи (наличие синюшности и покраснения);
- обращает внимание на наличие аномалий строения головы и других стигм дизэмбриогенеза (малых аномалий развития, таких как высокое и узкое небо, короткая уздечка языка, короткая или длинная шея и т. д.);
- проверяет, участвуют ли дополнительные мышцы в дыхании и раздуваются ли крылья носа;
- оценивает втяжение уступчивых мест грудной клетки: надключичных и подключичных ямок, межрёберных промежутков.
Если пациент держит голову в вынужденном (неудобном) положении, это также является диагностическим маркером стридора.
После этого врач прощупывает верхние дыхательные пути, проверяя болезненность хрящей гортани, нарушение их подвижности и отсутствие характерной крепитации (хруста) [41].
Инструментальная диагностика
Обследование должно включать термометрию и пульсоксиметрию, в тяжёлых случаях проводят исследование газового состава крови [2]. При незначительной дыхательной недостаточности используют рентгенографию шеи. В боковой проекции она выявляет увеличение надгортанника и показывает заглоточное пространство, в прямой проекции — подскладочное сужение, которое указывает на ложный круп [7]. Рентгенография также выявляет инородные тела шеи и органов грудной клетки [22][28].
Наиболее информативным методом является эндоскопическое исследование [1][28]. Прямая ларингоскопия показывает признаки острого воспаления (отёчность и покраснение слизистой гортани, истинных и ложных складок, неполное смыкание голосовых складок), а также исключает аномалии и опухоли [41].
Если при вдохе голосовые связки закрываются, прямая ларингоскопия подтверждает диагноз «дисфункция голосовых складок». Обычно, чтобы вызвать необходимую реакцию, пациента просят сделать резкий и полный выдох (выполнить гипервентиляционную пробу), в сомнительных случаях проводят другие провокационные тесты (с Метахолином, физической нагрузкой, холодным воздухом или веществами, раздражающими слизистые оболочки, например моющими средствами) [43]. В некоторых случаях ДГС устанавливают после неверно диагностированной бронхиальной астмы, когда лечение не даёт результатов [39].
Прямую ларингоскопию проводят с помощью разных трубок: гибкой (фиброларингосокопия) или жёсткой (ригидная видеоларингоскопия). Чаще используют фиброларингоскопию. Обследование проходит без наркоза или с использованием местной анестезии. Осмотр дыхательных путей под наркозом не позволяет оценить подвижность голосовых складок и динамику движений гортани при дыхании и глотании. В этом заключается сложность визуализации гортани у маленьких детей [7][22][38].

Фиброларингоскопия
В некоторых случаях при аспирации инородного тела, вдыхании токсического вещества, пороках развития трахеи и бронхов проводят бронхофиброскопию (БФС), т. е. осматривают не только гортань, но и трахею с бронхами [39].
При подозрении на опухоль верхних дыхательных путей, инородное тело или трахеомаляцию назначают КТ или МРТ мягких тканей шеи и органов грудной клетки [28]. Кроме того, важным диагностическим фактором являются признаки дисплазии (неправильного развития) соединительной ткани, которую можно выявить с помощью МРТ [3].
Дополнительные обследования
У детей с аномалиями строения гортани особого внимания заслуживают проявления гастроэзофагеальной рефлюксной болезни (ГЭРБ) и ларингофарингеального рефлюкса (ЛФР), при которых в пищевод и гортань попадает содержимое желудка. Встречаемость ГЭРБ и неврологических нарушений у таких пациентов составляет 65–100 % случаев [29]. По другим источникам — 13–66 % [16]. Основными клиническими симптомами ГЭРБ и ЛФР являются повторные срыгивания и рвота, потеря веса и влажный кашель при кормлении ребёнка [17]. Во время кормления также возможны приступы апноэ [2][28][31].
В таких случаях рекомендуется консультация врача-гастроэнтеролога с возможным проведением УЗИ верхних отделов желудочно-кишечного тракта или фиброэзофагогастродуоденоскопии (ФЭГДС). Они исключат или подтвердят ГЭРБ.
При неэффективности стандартных схем терапии измеряют кислотность среды (суточный внутрипищеводный рН-мониторинг) [12].
Многие дети с обструкцией дыхательных путей страдают апноэ, поскольку во время сна мускулатура расслабляется. Чтобы отличить стридор от храпа, новорождённым проводят полисомнографию. По результатам обследования принимают решение по поводу необходимости операции [32].

Полисомнография
При подозрении на стридор необходимо записать домашние эпизоды «храпа» на телефон. Это облегчит врачу диагностику [30]. Послушать, как звучит стридор, можно, например, на YouTube, если вбить в поисковую строку «Stridor — Lung Sounds» [50].
Лечение стридора
Лечение врождённого стридора
Тактика ведения пациента с врождённым стридором зависит от его причины.
Учитывая, что патология обычно развивается в ходе ларингомаляции, лечения, как правило, не требуется, так как в большинстве случаев со временем все симптомы ларингомаляции проходят самостоятельно. Ребёнок находится под наблюдением участкового педиатра и принимает симптоматическое лечение, минимизирующее проявления ГЭРБ. Например, родители следят, чтобы младенец всегда находился в такой позе, которая способствует очищению пищевода от желудочного содержимого, снижая риск возникновения эзофагита и аспирационной пневмонии:
- при кормлении младенец должен находиться под углом 45–60°, что препятствует заглатыванию воздуха и возвращению пищи из желудка обратно в пищевод;
- конец кроватки приподнимают на 10–15 см, чтобы голова была выше туловища.
Также в кормление добавляют лечебные антирефлюксные смеси [12]. При доказанном кислотном рефлюксе назначают ингибиторы протонной помпы. Использование Н2-гистаминных блокаторов у детей не рекомендуется [12][31].
Однако в тяжёлых случаях ребёнку может потребоваться операция. Показаниями к ней является:
- недостаток кислорода в крови (рО2 < 63 мм рт. ст.) и избыток углекислого газа (pCO2 > 40 мм рт. ст.);
- задержка физического или психомоторного развития;
- обильные срыгивания;
- тяжёлое попёрхивание;
- аспирации (попадание пищи или жидкости в дыхательные пути вместо пищевода);
- рецидивирующие стенозы гортани;
- случаи тяжёлого апноэ.
В таком случае ребёнку проводят супраглоттопластику — усечение ткани надгортанника. Эффективность хирургического лечения при тяжёлом течении ларингомаляции достигает 98 %. Однако у него есть и противопоказания: комплекс врождённых пороков и аномалий развития [2]. В таких случаях собирается консилиум и подбирается индивидуальное лечение. Чаще отдают предпочтение выжидательной тактике. В случае развития жизнеугрожающей ситуации пациенту делают экстренную трахеотомию, несмотря на противопоказания.
При других причинах стридора пациенту могут назначить:
- радикальное устранение порока:
- хоанотомию (восстановление просвета хоан) при их врождённом заращении (такая операция позволяет восстановить носовое дыхание);
- иссечение и ушивание трахеопищеводных свищей;
- частичное устранение порока: аортопексию (фиксацию восходящего отдела аорты к задней поверхности грудины) при декомпенсированной трахеомаляции;
- вспомогательное лечение: наложение трахеостомы или гастростомы.
![Заращение хоан [49] Заращение хоан [49]](/media/bolezny/stridor/zarashenie-hoan-49_s.jpeg)
Заращение хоан [49]
Если у ребёнка обнаружили кисту гортани, сначала удаляют её содержимое, затем одним из способов избавляются от самой кисты: удаляют, прижигают лазером, склеивают её стенки или подшивают к стенкам гортани.
Лечение приобретённого стридора
Терапия заключается в коррекции основного заболевания и уменьшении отёка гортани с помощью лекарств [11][19][39].
У детей с ложным крупом для купирования приступа обычно используют ингаляционные растворы Будесонида (Пульмикорт, Буденит), в редких случаях — раствор Эпинефрина [11][33][34]. В экстренных случаях стеноза гортани делают инъекции Дексаметазона или Преднизолона [11][28][33].
Ингаляционные бронхолитики (Сальбутамол, Фенотерол, Беродуал и др.) и антигистаминные препараты не показаны для устранения симптомов ложного крупа.
При эпиглоттите категорически не рекомендуется проводить ингаляции, применять снотворные и седативные средства. В этом случае пациенту проводят антибактериальную терапию для уничтожения возбудителя. Препаратами выбора являются Цефтриаксон или Цефотаксим [11][19].
При прогрессирующей дыхательной недостаточности, угрозе полного перекрытия дыхательных путей или угнетении сознания проводят интубацию трахеи. В случае выраженного отёка, который не позволяет выполнить интубацию, пациенту экстренно рассекают особую связку в районе гортани (проводят коникотомию) или стенки трахеи с последующим введением специальной канюли (выполняют трахеостомию) [11][19].

Трахеостома
Если причиной возникновения стридора является аллерген, в результате чего у пациента нарастает ангионевротический отёк, ему назначают антигистаминные препараты, при необходимости — системные глюкокортикостероиды и Эпинефрин [10]. В случаях развития анафилактического шока Эпинефрин вводят с помощью инъекций [9].
При дисфункции голосовых связок важно доступно объяснить пациенту, в чём заключается проблема, после чего направить его на консультацию к логопеду и фониатру для обучения специальным техникам дыхания, которые помогают облегчить эпизоды стридора и обструкции. Редко в тяжёлых случаях проводят трахеостомию.
Если ДГС связана с психиатрическими диагнозами, пациента направляют к психиатру [39]. Острый приступ ДГС лечат седативными препаратами или гелий-кислородной смесью. Эффективным методом также считается вентиляции лёгких с постоянным положительным давлением (CPAP-терапия) [44]. Некоторым пациентам помогает распыление 10%-го раствора Лидокаина на слизистую оболочку гортани. В особо тяжёлых случаях применяют Ботулотоксин [43].
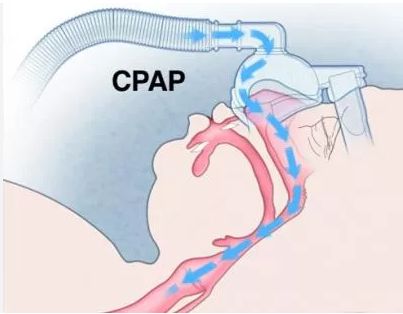
CPAP-терапия
Прогноз. Профилактика
Прогноз стридора зависит от его причины, но в целом он благоприятный [14][18].
Ларингомаляции характеризуется доброкачественным течением и самопроизвольным исчезновением: симптомы проявляются сразу после рождения или в течение первых 4–6 недель жизни, достигают пика в 6–8 месяцев и угасают к 1–2 годам жизни (иногда к 3 годам). В среднем это состояние длится 18 месяцев. В хирургическом лечении нуждаются менее 5–10 % детей с таким диагнозом [2][6][14][18][28][29][32].
Однако родителям нужно быть очень внимательными, если у младенца появляются внегортанные симптомы (синюшность, одышка, рефлюкс). Внешнее благополучие может снизить настороженность врачей, в то время как такое состояние нуждается в полноценном обследовании и определённой тактике лечения [7][8].
Вторичный стридор с клиникой ложного крупа также не представляет проблем для врачей, если родители ребёнка вовремя обратятся в больницу. Прогноз стридора при эпиглоттите менее благоприятный, но своевременное лечение помогает полностью справиться с болезнью [11].
Профилактика стридора
Первичной профилактики стридора не существует. Единственное, что можно сделать, — вовремя вакцинировать детей согласно национальному календарю профилактических прививок. Ранее самой частой причиной стридора у детей был эпиглоттит и дифтерийная палочка, однако с момента внедрения вакцины заболеваемость снизилась [11][24][28]. Также всем детям, за исключением тех, у кого есть противопоказания, рекомендована вакцинация от сезонного гриппа для профилактики осложнений [11][20][21].
Чтобы избежать рецидива стридора, необходимо вовремя лечить острые воспалительные заболевания гортаноглотки, гастроэзофагеальную рефлюксную болезнь и инфекционные болезни дыхательных путей [12][41]. Также следует отказаться от курения и соблюдать голосовой режим, например стараться не кричать, не петь очень долго и отдыхать после длительных разговоров. Для профилактики приступов дисфункции голосовых связок, спровоцированных физической нагрузкой, врач может порекомендовать Ипратропия бромид [44].
К мерам неспецифической профилактики, которая в данном случае направлена на борьбу с вирусами и их распространением, относят тщательное мытьё рук после контакта с больным, ношение масок, мытьё поверхностей в окружении больного и проветривание помещения [11].
Список литературы
Солдатский Ю. Л. Стридор у новорождённых и детей первого года жизни // Лечащий врач. — 2000. — № 1. — С. 11–18
Петруничев А. Ю., Новик Г. А., Цветков Э. А. Врождённый стридор гортани: диагностика и лечение // Педиатрическая фармакология. — 2011. — № 1. — С. 78–82.
Стрига Е. В., Зайцева О. В., Солдатский Ю. Л., Онуфриева Е. К. Клиническое значение стридора в педиатрической практике // Педиатрия. Журнал им. Г. Н. Сперанского. — 2010. — № 2. — С. 86–89.
Солдатский Ю. Л., Онуфриева Е. К., Стрига Е. В. Врачебная тактика при врождённом стридоре // Доктор.Ру. — 2009. — № 1. — С. 18–23.
Солдатов И. Б. Руководство по оториноларингологии. — 2-е издание, переработанное и дополненное. — М.: Медицина, 1997. — 608 с.
Склафани Э. П., Дилески Р. А., Питман М. Дж. и др. Общая оториноларингология — хирургия головы и шеи в 2-х томах. Том 1 / под общ. ред. Ю. К. Янова. — М.: Издательство Панфилова, 2017. — 736 с.
Петруничев А. Ю., Цветков Э. А. Объективные методы диагностики ларингомаляции // Российская оториноларингология. — 2009. — № 6. — С. 87–93.
Цветков Э. А., Петруничев А. Ю. Место ларингомаляции в работе педиатра и детского ЛОР-врача // Российская оториноларингология. — 2006. — № 3. — С. 81–84.
Российская ассоциация аллергологов и клинических иммунологов. Анафилактический шок: клинические рекомендации. — М., 2020.
Мусаева Т. С., Заболотских И. Б. Анафилаксия: от протокола лечения к протоколу профилактики // Вестник анестезиологии и реаниматологии. — 2011. — № 1. — C. 48–55.
Союз педиатров России. Острый обструктивный ларингит [круп] и эпиглоттит: клинические рекомендации. — М., 2021.
Союз педиатров России. Гастроэзофагеальная рефлюксная болезнь у детей: клинические рекомендации. — М., 2016.
Максимова Н. М., Якимова Т. Н., Маркина С. С., Яцковский К. А., Адугюзелов С. Э. Дифтерия в России в 21 веке // Эпидемиология и вакцинопрофилактика. — 2017. — № 5. — С. 4–15.
Olney D. R., Greinwald J. H., Smith R. J. et al. Laryngomalacia and its treatment // Laryngoscope. — 1999. — № 11. — Р. 1770–1775.ссылка
Nowlin J. H., Zalzal G. The stridorous infant // ENT J. — 1991. — № 2. — Р. 84–88.ссылка
Bedwell J., Zalzal G. Laryngomalacia // Semin Pediatr Surg. — 2016. — № 3. — Р. 119–122.ссылка
Little J. P., Matthews B. L., Glock M. S. et al. Extraesophageal pediatric reflux: 24-hour double-probe pH monitoring in 222 children // Ann Otol Rhinol Laryngol. — 1997. — Vol. 169. — Р. 1–16.ссылка
Wiatrak B. J. Congenital anomalies of the larynx and trachea // Otolaryngol Clin North Am. — 2000. — № 1. — Р. 91–110.ссылка
Sasidaran K., Bansal A., Singhi S. Acute upper airway obstruction // Indian J Pediatr. — 2011. — № 10. — Р. 1256–1261.ссылка
Eichner M., Schwehm M., Eichner L., Gerlier L. Direct and indirect effects of influenza vaccination // BMC Infect Dis. — 2017. — № 1. — Р. 308.ссылка
Prutsky G. J., Domecq J. P., Elraiyah T. et al. Influenza vaccines licensed in the United States in healthy children: a systematic review and network meta-analysis (Protocol) // Syst Rev. — 2012. — Vol. 1. — Р. 65.ссылка
Holinger L. D., Lusk R. P., Green C. G. Pediatric laryngology and bronchoesophagology. — Philadelphia: Lippincott — Raven, 1997. — 402 р.
Richter G. T., Thompson D. M. The surgical management of laryngomalacia // Otolaryngol. Clin. North Am. — 2008. — № 5. — Р. 837–864.ссылка
Aravapalli S., Sahai S. Haemophilus influenzae type b epiglottitis in a 3-year-old boy // Consult Pediatr. — 2013. — № 6. — Р. 263–265.ссылка
Woods C. R. Croup: Clinical features, evaluation, and diagnosis // UpToDate. — 2023.
Quintero D. R., Fakhoury K. Assessment of stridor in children // UpToDate. — 2024.
Wall S. R., Wat D., Spiller O. B., Gelder C. M., Kotecha S., Doull I. J. The viral aetiology of croup and recurrent croup // Arch Dis Child. — 2009. — № 5. — Р. 359–360.ссылка
Pfleger A., Eber E. Assessment and causes of stridor // Paediatric Respiratory Reviews. — 2016. — Vol. 18. — Р. 64–72.ссылка
Thompson D. M. Abnormal sensorimotor integrative function of the larynx in congenital laryngomalacia: a new theory of etiology // Laryngoscope. — 2007. — Vol. 117. — Р. 1–33.ссылка
Cortelli P., Calandra-Buonaura G., Benarroch E. E. et al. Stridor in multiple system atrophy: Consensus statement on diagnosis, prognosis, and treatment // Neurology. — 2019. — № 14. — Р. 630–639.ссылка
Landry A. M., Thompson D. M. Laryngomalacia: Disease Presentation, Spectrum, and Management // Int J Pediatr. — 2012. — Р. 753526.ссылка
Daniel M., Cheng A. Neonatal stridor // Int J Pediatr. — 2012. — Р. 859104.ссылка
Nino G., Baloglu O., Gutierrez M. J., Schwartz M. Scientific rationale for the use of alpha-adrenergic agonists and glucocorticoids in the therapy of pediatric stridor // Int J Otolaryngol. — 2011. — Р. 575018.ссылка
Bjornson C., Russell K., Vandermeer B., Klassen T. P., Johnson D. W. Nebulized epinephrine for croup in children // Cochrane Database Syst Rev. — 2013. — № 10. — Р. CD006619.ссылка
Hill J., Paleri V. Atlas of Ent Infections. — Oxford: Atlas Medical Publishing Ltd, 2010. — 110 р.
Worrall G. Croup // Can Fam Physician. — 2008. — № 4. — Р. 573–574.ссылка
Vaccine preventable diseases. Vaccines monitoring system. Diphtheria reported cases, 2010 // WHO. — 2010.ссылка
Zoumalan R., Maddalozzo J., Holinger L. D. Etiology of stridor in infants // Ann Otol Rhinol Laryngol. — 2007. — № 5. — Р. 329–334.ссылка
Dezube R. Stridor // MSD Manuals. — 2023.
WHO: Diphtheria - number of reported cases // WHO. — 2024.
Национальная медицинская ассоциация оториноларингологов. Острый ларингит: клинические рекомендации. — М., 2019.
Старевская С. В., Молодцова В. П., Герасин В. А. Рентгеноэндоскопическая диагностика и тактика лечения заболеваний органов дыхания у новорождённых // Неонатология: Новости. Мнения. Обучение. — 2014. — № 3. — С. 84–90.
Бродская О. Н. Дисфункция голосовых связок // Практическая пульмонология. — 2011. — № 3. — С. 41–42.
Бродская О. Н. Дисфункция голосовых связок: концепции патогенеза и дифференциальный диагноз с бронхиальной астмой // Астма и аллергия. — 2015. — № 2. — С. 32–35.
Shah R. K., Stocks C. Epiglottitis in the United States: national trends, variances, prognosis, and management // Laryngoscope. — 2010. — № 6. — Р. 1256–1262.ссылка
Motron N. S., Barr G. W. Stridor in an adult. An unusual presentation of functional origin // Anaesthesia. — 1989. — № 3. — Р. 232–234.ссылка
Солдатский Ю. Л., Зайцева О. В., Стрига Е. В., Онуфриева Е. К., Тиликина Л. Г. Эпидемиологические аспекты врождённого стридора // Вестник оториноларингологии. — 2012. — № 3. — С. 26–29.
Tracheostomy // Mayo Clinic. — 2019.
Laryngomalacia // Cleveland Clinic. — 2024.
Stridor — Lung Sounds. [Видеозапись] // YouTube. — 2019.

