Определение болезни. Причины заболевания
Абсцесс головного мозга — это полость с гнойным содержимым, расположенная в веществе головного мозга (паренхиме). Состояние, как правило, сопровождается головной болью, головокружением, тошнотой и повышенной температурой тела. Абсцесс головного мозга не является самостоятельным заболеванием, чаще всего это осложнение инфекций уха, носовых пазух и/или зубов.
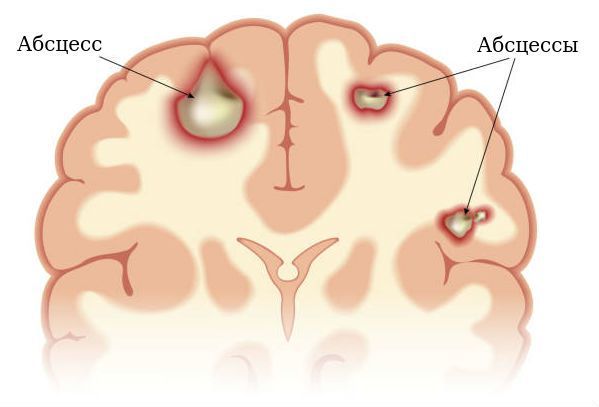
Скопление гноя в веществе головного мозга
Согласно современным методам нейровизуализации (компьютерной и магнитно-резонансной томографии), абсцесс головного мозга представляет собой округлое образование с чёткими границами, имеющее хорошо кровоснабжаемую капсулу.
Наличие капсулы является важным свойством абсцесса головного мозга. Её формирование — это уникальная реакция биологических тканей, в данном случае перифокальной (окружающей) ткани мозга, на гнойный процесс. Сформированная капсула отграничивает воспаление, не позволяя ему распространяться на здоровые ткани.
Причина абсцессов — попадание микроорганизмов в мозговое вещество из гнойных очагов. Спектр возбудителей, вызывающих абсцессы мозга, очень широк и включает бактерии, грибы и паразитов. В 30 % случаев причиной церебральных абсцессов становятся микст-инфекции (несколько возбудителей). Чаще всего в полости абсцесса обнаруживаются стрептококки и анаэробные микроорганизмы (бактероиды, фузобактерии и превотеллы). При моноинфицировании частыми возбудителями являются золотистый стафилококк, представители семейства энтеробактерий и грамотрицательные микроорганизмы (цитобактеры, клебсиеллы, кишечные палочки и др.) [4]. Реже выявляют грибки (рода аспергилл, кандида и др.) и простейшие (токсоплазма и др.).
Чтобы сформировался абсцесс, необходимо два условия: наличие патогенного микроба и снижение иммунитета. Микроорганизмы могут проникнуть в мозг различными путями: контактным, гематогенным/лимфогенным и прямым.
1. Контактный путь распространения (через твёрдую и мягкую мозговые оболочки из смежного очага инфекции). В этом случае источником абсцесса головного мозга могут быть очаги хронического и острого воспаления в ротовой и носовой полостях, органе слуха и костях черепа:
- воспаление среднего или внутреннего уха (средний отит);
- воспаление носовых пазух (синусит);
- воспаление слизистой оболочки и костной ткани сосцевидного отростка (мастоидит);
- воспалительные процессы во рту (кариес, пульпит, гингивит, стоматит);
- гнойно-некротическое поражение костей черепа (остеомиелит).
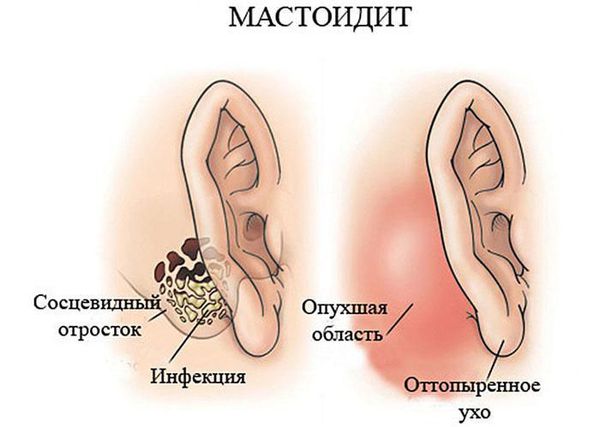
Мастоидит
Риск развития абсцесса мозга у взрослого с активным хроническим средним отитом составляет 1 случай на 10 000 в год [16]. Абсцессы, возникшие как осложнение смежных инфекций, составляют от 14 до 58 % случаев всех абсцессов [17].
2. Гематогенный/лимфогенный путь распространения (через кровеносные или лимфатические пути из отдалённого очага инфекции). У людей, которые имеют ВИЧ-инфекцию или принимают иммунодепрессанты, риск переноса возбудителей из отдалённого очага воспаления выше, так как их иммунная система не может бороться с первоначальной инфекцией.
Самыми частыми источниками гематогенного распространения являются эндокардит (воспаление внутренней оболочки сердца) или лёгочные инфекции (пневмония, эмпиема и абсцесс). Реже возбудители проникают из других воспалительных очагов, возникающих при фурункулёзе, острых дивертикулитах (выпячиваниях стенок кишечника), перитонитах, воспалениях мочеполовой системы и др. Гематогенное распространение составляет от 9 до 43 % абсцессов головного мозга [17].
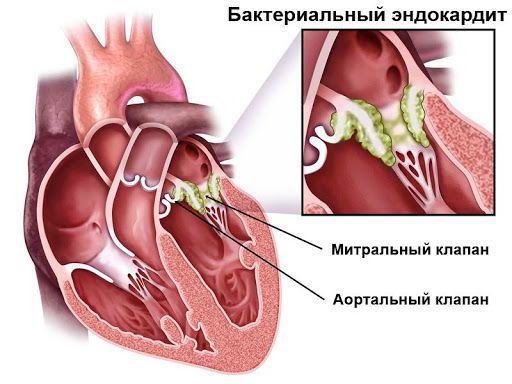
Бактериальный эндокардит
3. Прямой путь распространения подразумевает проникновение патогенов через открытую черепно-мозговую травму или в ходе нейрохирургических манипуляций. На их долю приходится от 3 до 18 % абсцессов головного мозга [17]. В значительной части случаев установить первичный очаг инфекции невозможно.
Локализация абсцессов бывает различной. В случае контактного распространения местоположение абсцесса зависит от локализации первоисточника инфекции. Абсцессы лобных долей ассоциируются с синуситами придаточных пазух носа, абсцессы височных долей — с отитами и мастоидитами, абсцессы мозжечка — с мастоидитом [1][2].
Частота встречаемости абсцессов головного мозга среди всех внутричерепных образований составляет от 1 до 2 % в развитых странах и 8 % — в развивающихся странах, где абсцессы мозга вызваны микобактериями и сальмонеллами. Именно там туберкулёз и кишечные инфекции имеют широкое распространение [3]. В США к 1992 году регистрировалось примерно 2500 случаев абсцессов мозга ежегодно. В Российской Федерации такой статистики нет. Смертность от этой патологии в развитых странах составляет не менее 20 % [3].
Абсцесс головного мозга может возникнуть в любом возрасте, но в большинстве случаев это происходит между третьим и пятым десятилетием жизни. Чаще он развивается у мужчин, независимо от географии. Соотношение мужчин и женщин колеблется от 1,5:1 до 4,5:1 [17].
Симптомы абсцесса мозга
Клинические проявления в основном обусловлены очаговым поражением ткани головного мозга, связанным с наличием масс-эффекта (сдавления мозговых структур) и повышением внутричерепного давления. Основными клиническими симптомами являются головная боль, сонливость, тошнота, рвота, а также те или иные проявления судорожных припадков. В зависимости от локализации абсцесса могут наблюдаться афазия (нарушения речи), гемипарез (слабость в конечностях), выпадение полей зрения и атаксия (нарушение походки). Повышение температуры тела — непостоянный признак, который встречается только в 40-50 % случаев у взрослых пациентов.
Классическая триада признаков — лихорадка, головная боль и очаговая симптоматика — встречается менее чем у половины пациентов. У больных с ослабленной иммунной системой (иммунокомпрометированных лиц) течение заболевания может быть бессимптомным.
Лихорадка бывает различного типа. На стадии менингоэнцефалита (воспаления оболочек и вещества головного мозга), а также на стадии раннего и позднего формирования капсулы наблюдают нормальную температуру тела или умеренный субфебрилитет (повышение температуры тела в пределах от 37,1 до 38,0 °С). Согласно данным некоторых исследователей, лихорадка наблюдается примерно у половины пациентов на ранних стадиях формирования абсцесса головного мозга. По данным других авторов, наиболее важным симптомом является головная боль, так как она возникает всегда. Быстрому нарастанию головной боли способствуют увеличение объёма абсцесса, перифокальный отёк мозга и, как следствие, повышение внутричерепного давления. Нередко обнаруживается локальная болезненность черепа при постукивании по поражённой области.
При развитии менингоэнцефалита головная боль в большинстве случаев не локализована и не связана со временем суток, её интенсивность постоянная. Со временем отграничение зоны воспаления приводит к локализации головной боли, при этом она становится стойкой и нестерпимой.
С вовлечением в воспалительный процесс прилегающих оболочек мозга могут появиться менингеальные симптомы: боль при движении глазных яблок, светобоязнь, ригидность (тугоподвижность) затылочных мышц и симптом Кёрнига (невозможно разогнуть ногу пациента в коленном суставе, когда она согнута в тазобедренном, что связано с рефлекторным повышением тонуса мышц-сгибателей голени). На стадии раннего и позднего формирования капсулы менингеальный синдром может отсутствовать [4][5][6].
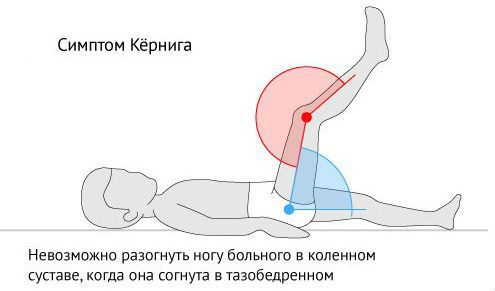
Симптом Кёрнига
Патогенез абсцесса мозга
В современной литературе принято выделять четыре стадии развития абсцесса головного мозга: ранний и поздний церебрит, раннее и позднее формирование капсулы. Разделение течения абсцесса на стадии обусловлено данными компьютерной и магнитно-резонансной томографий. Чтобы правильно выстроить тактику лечения, врач-нейрохирург должен чётко представлять, на какой фазе формирования абсцесса находится пациент.
- Ранний церебрит — начальная стадия формирования абсцесса, при которой инфекционный очаг не ограничен. Наблюдается отёк окружающей ткани. Можно видеть единичные и множественные некротические центры и микроскопические точечные кровоизлияния без разрушения мозговой ткани. Ранний церебрит длится около 3-5 суток. Стадия характеризуется накоплением нейтрофилов в очаге и активацией микроглии и астроцитов, которые поглощают и удаляют повреждённые клетки.
- Поздний церебрит — реакция на инфекционный агент прогрессирует. Воспалительный очаг централизуется, и формируется зона некроза. В перифокальной зоне усиливается микроциркуляция. Центральная область инфекции окружена кольцом макрофагов, грануляционной ткани и фибробластов. Поздний церебрит длится 5-14 суток.
- Раннее формирование капсулы. На этой стадии коллаген и ретикулин (белки соединительной ткани) формируют хорошо очерченную капсулу, которая необходима для отграничения воспалительного процесса от здоровой ткани. Центральное ядро состоит из некротических и воспалительных масс. Капсула абсцесса постепенно утолщается за счёт коллагена, зона отёка уменьшается, а масс-эффект (сдавление мозговых структур) нарастает. По периферии абсцесса формируется зона глиоза (своеобразной рубцовой ткани), указывающая на его границы.
- Позднее формирование капсулы. Стенка абсцесса на четвёртой стадии состоит из трёх слоёв: внутреннего, среднего коллагенового и внешнего глиального. Стадия позднего формирования капсулы может длиться в течение многих месяцев.
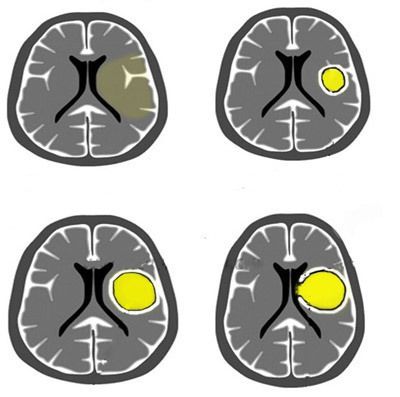
Стадии формирования абсцесса мозга
Для полной инкапсуляции абсцесса в среднем необходимо около двух недель, но на глубинных структурах мозга и в околожелудочковой области сроки увеличиваются из-за относительно низкого кровоснабжения этих зон [7].
Классификация и стадии развития абсцесса мозга
В настоящее время в отечественной нейрохирургической практике принята клиническая классификация абсцессов головного мозга [8].
По причине:
- гематогенные (через кровь);
- травматические (при травме мозгового/лицевого отдела головы);
- оториногенные (при воспалительных заболеваниях уха/носа);
- ятрогенные (при выполнении медицинских манипуляций).
По локализации:
- лобной доли;
- теменной доли;
- височной доли;
- затылочной доли;
- мозжечка.
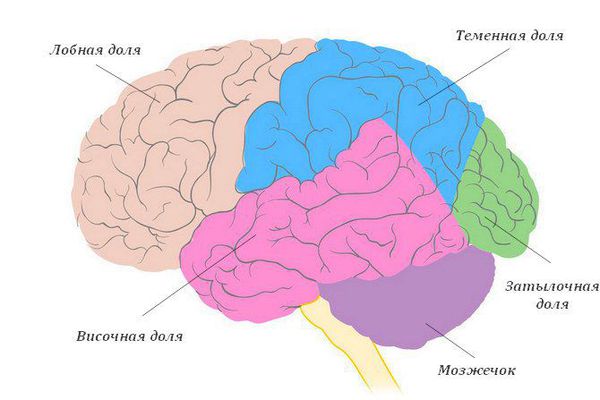
Доли головного мозга
По отношению к оболочкам и веществу головного мозга:
- эпидуральные (над твёрдой оболочкой мозга);
- субдуральные (под твёрдой оболочкой мозга);
- внутримозговые (внутри вещества головного мозга);
- перивентрикулярные (вокруг желудочков головного мозга).
По типу строения:
- однокамерные;
- двухкамерные;
- многокамерные.
По объёму:
- малые (до 20 мл);
- средние (21-40 мл);
- большие (41-60 мл);
- гигантские (более 60 мл).
По клинической фазе:
- фаза компенсации (клинические проявления отсутствуют);
- фаза субкомпенсации (частичные клинические проявления);
- фаза умеренной декомпенсации (умеренные клинические проявления);
- фаза грубой декомпенсации (выраженные клинические проявления);
- терминальная фаза (критический уровень нарушения жизнедеятельности).
По темпу течения:
- острые;
- подострые;
- хронические.
По пути распространения:
- контактные (при контакте с головным мозгом и его оболочками);
- гематогенные (при распространении через кровь);
- постнейрохирургические (после выполнения операций на головном мозге);
- посттравматические (после перенесённых травм головного мозга);
- неизвестного происхождения.
Такая классификация очень важна, так как позволяет связать имеющийся гнойно-воспалительный очаг с сохраняющимся или затухшим первичным очагом к моменту поступления в нейрохирургическое отделение [8].
Осложнения абсцесса мозга
В ранних исследованиях приводились данные о том, что даже в случаях полного излечения от абсцесса головного мозга большинство пациентов имеют длительно сохраняющиеся осложнения. Это может быть связано с поздней диагностикой, тяжёлым исходным состоянием и большими размерами абсцесса.
Самые распространённые осложнения после перенесённого абсцесса мозга — когнитивные расстройства (нарушения памяти, речи, социальной адаптации), гемипарезы (слабость в конечностях) и эпилептические припадки.
Эпилептические припадки как осложнение после перенесённого абсцесса наблюдаются примерно у 50 % пациентов. Они могут сохраняться до 3-4 лет после лечения. У детей склонность к развитию эпилепсии выше, чем у взрослых. Припадки более характерны в случае локализации абсцесса в лобной и височной долях. Если абсцесс находится в затылочной доле, они развиваются крайне редко. Абсцессы мозжечка не приводят к развитию судорожного синдрома.
У детей возникают мнестико-интеллектуальные нарушения (снижение способности к обучению, нарушение памяти, гемипарезы и параличи).
Грозными осложнениями церебральных абсцессов являются энцефалолитический очаг и дислокационный синдром (смещение мозговых структур относительно друг друга). Эти состояния характеризуются нарастанием отёка вещества головного мозга, нарушением работы дыхательной и сердечно-сосудистой систем. Также возможно развитие синдрома системной воспалительной реакции и/или сепсиса. Как правило, летальный исход у пациентов с абсцессами головного мозга возникает при самопроизвольном прорыве абсцесса в желудочковую систему с развитием вентрикулита (воспаления стенок желудочков головного мозга) [9].
Диагностика абсцесса мозга
Рутинные тесты
В общем анализе крови наблюдается умеренный лейкоцитоз (увеличение числа лейкоцитов) и повышение скорости оседания эритроцитов (СОЭ). Скорость оседания эритроцитов повышена более чем у 60 % пациентов. Количество тромбоцитов может быть как увеличено, так и снижено.
В биохимическом анализе крови отмечается повышение концентрации С-реактивного белка и снижение концентрации Na+ из-за нарушения синтеза натрийуретического пептида. Его выработка происходит в мышечных клетках предсердия, а работу сердца регулирует сердечно-сосудистый центр продолговатого мозга. Следовательно, при нарушении работы продолговатого мозга происходит сбой деятельности сердца, и выработка пептида снижается. Повышение С-реактивного белка характерно для церебральных абсцессов и помогает в дифференциальной диагностике опухолей головного мозга.
Серологические тесты
Посев крови не всегда информативен, но должен обязательно проводиться для исключения системной бактериемии — попадания бактерий в системный кровоток. Рекомендуется провести перед назначением антибактериального препарата.
Люмбальная пункция
Люмбальная пункция до проведения компьютерной томографии — бесполезная и опасная для жизни пациента манипуляция. Обычно её проводят при подозрении на сопутствующий менингит и/или вентрикулит в случае отсутствия повышенного внутричерепного давления и признаков отёка вещества головного мозга. Изменения в спинномозговой жидкости отмечают в 90 % случаев, но они неспецифичны.
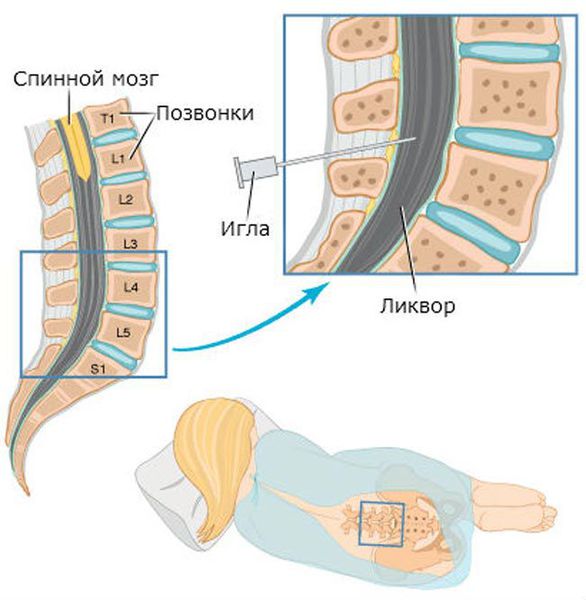
Люмбальная пункция
При абсцессах головного мозга в ликворе (спинномозговой жидкости) выявляют нормальную или сниженную концентрацию глюкозы (25 % случаев), увеличение концентрации белка (61-81 % случаев) и плейоцитоз — повышенное содержание клеточных элементов (60-70 %). Посев ликвора не даёт бактериального роста [10].
Нейровизуализационные методы диагностики
Компьютерная томография позволяет определить расположение и количество абсцессов, их размер, наличие и выраженность капсулы (при контрастировании), наличие эмпиемы (скопление гноя над или под твёрдой мозговой оболочкой), плотностную характеристику содержимого абсцесса. При исследовании в костном режиме можно выявить очаги остеомиелита, распространённость энцефалита, отёк головного мозга, определить выраженность и варианты дислокационного синдрома, наличие гидроцефалии (избыточного скопления ликвора в желудочковой системе головного мозга), косвенных признаков вентрикулита.
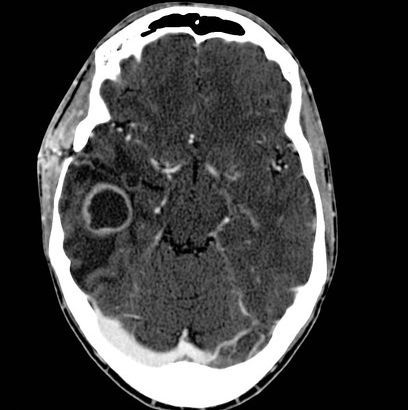
Компьютерная томограмма (аксиальный срез) пациента с контактным абсцессом базальных отделов правой височной доли головного мозга
Магнитно-резонансная томография является методом выбора в диагностике внутричерепных воспалительных заболеваний благодаря детальной визуализации структур мозга. Особенно это важно при обследовании патологии в области задней черепной ямки [11].
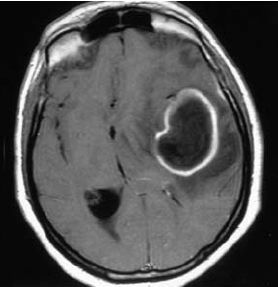
Магнитно-резонансная томограмма (аксиальный срез) пациента с гигантским абсцессом левой височной и теменной долей головного мозга
Дифференциальную диагностику проводят с опухолью головного мозга, инсультом и энцефалитом.
Лечение абсцесса мозга
Антибиотикотерапия
Назначение антибиотиков — это важнейшая часть лечения. До получения объективных данных посева, который проводится сразу после получения содержимого абсцесса, всем пациентам должна быть назначена пробная терапия антибактериальными лекарственными препаратами. Общепринято назначаются метронидазол и цефалоспорины III поколения. Если возможным патогеном является золотистый стафилококк, терапию дополняют ванкомицином. Если предполагаемыми возбудителями являются грамотрицательные патогены (например синегнойная палочка) методом выбора является цефтазидим, цефепим или меропенем. При отсутствии каких-либо указаний на причину возникновения абсцесса правомочно назначать ванкомицин, метронидазол и цефалоспорины III/IV поколений.
Полученный в ходе хирургического лечения гнойный материал из абсцесса сразу отправляется для бактериологического исследования и посева. Это необходимо, чтобы выявить возбудителя и определить его чувствительность к антибиотикам (т. е. выяснить, какие антибиотики наиболее эффективны). После верификации инфекционного агента антибиотикотерапия оптимизируется [12].
Хирургическое лечение
Цели хирургического лечения абсцессов головного мозга:
- уменьшение масс-эффекта;
- коррекция внутричерепного давления;
- получение гнойного материала для уточнения возбудителя и контроля инфекционного процесса.
Существует два основных вида хирургического лечения абсцессов головного мозга:
- открытое удаление с капсулой;
- пункционная аспирация.
Выбор метода хирургии абсцессов зависит от многих факторов: локализации, объёма, наличия плотной капсулы, состояния пациента, оборудования операционной, опыта хирурга и др. Значительной разницы в исходах между этими видами хирургического лечения нет.
Пункционная аспирация является методом выбора у большинства пациентов, даже находящихся в критическом состоянии. Это миниинвазивная процедура, которая может выполняться повторно, например, в тех случаях, когда вновь отмечается накопление содержимого абсцесса. Единственным противопоказанием к пункционной аспирации может быть нарушение свёртывания крови. Показаниями к аспирации являются абсцессы размером от 1,5 до 3 см, а также функционально важная зона локализации последнего. Преимуществами эндоскопической аспирации выступают прямой контроль, возможность "продырявливания" интракапсулярных септ, а также возможность аспирации церебрального абсцесса с прорывом в желудочек.
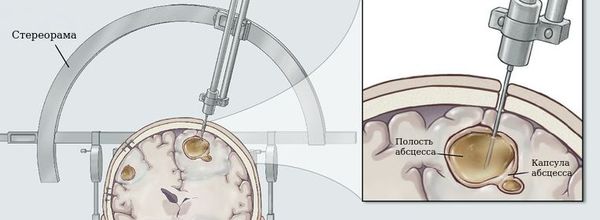
Пункционная аспирация
Удаление абсцесса рекомендуется в следующих случаях:
- при мозжечковых абсцессах;
- абсцессах с толстой капсулой, расположенной поверхностно;
- посттравматических абсцессах головного мозга (как правило, они содержат инородные фрагменты, костные отломки);
- газосодержащих абсцессах;
- мультилокулярных абсцессах;
- при неэффективности повторных аспираций [13].
Кратко этапы выполнения оперативного вмешательства можно представить следующим образом:
- Выполняется хирургический доступ к абсцессу головного мозга.
- Рассекается его стенка.
- Максимально эвакуируется всё содержимое абсцесса.
- Опорожнённая полость активно промывается антисептическими растворами.
- Полностью удаляется оболочка абсцесса, оставляется дренирующее устройство.
Прогноз. Профилактика
С внедрением в клиническую практику таких методов, как КТ и МРТ, смертность при абсцессах головного мозга снизилась с 40-60 % до 0-10 % [4]. Прогноз значительно ухудшают:
- выраженный неврологический дефицит в начале лечения (слабость в конечностях вплоть до параличей);
- прорыв абсцесса в желудочки головного мозга;
- ассоциированный менингит, эпендимит (воспаление тонкого слоя, выстилающего стенки желудочков мозга) или эмпиема;
- неизвестный первичный источник абсцесса;
- гидроцефалия.
После предшествующей трансплантации органов и костного мозга прогноз неблагоприятный почти в 100 % случаев. По мнению ряда авторов, единственным существенным фактором, влияющим на прогноз, является наличие септического шока (угрожающего жизни состояния, связанного с попаданием и гибелью микроорганизмов в системном кровотоке). У детей прогноз заболевания хуже, чем у взрослых.
В основе профилактики развития данного заболевания лежит выявление очагов хронической инфекции, коррекция состояния иммунной системы и своевременная рациональная антибиотикотерапия подтверждённого инфекционного процесса [14][15].
Список литературы
Нейрохирургия: лекции, семинары, клинические разборы: руководство для врачей: в 2 т. / под ред. О. Н. Древаля. — М.: ГЭОТАР-Медиа: Литтера, 2013. — 863 с.
Демидов П. А. Опыт хирургического лечения отогенных и риногенных абсцессов мозга ушного происхождения // Вестник отоларингологии. — 1951. — № 5. — С. 44-51.
Brain abscess / M. C. Brouwer, A. R. Tunkel, G. M. 2nd McKhann, D. van de Beek // N Engl J Med. — 2014; 371(5): 447-456.
Anti-infective treatment of brain abscess / J. Bodilsen, M. C. Brouwer, H. Nielsen, D. Van De Beek // Expert Rev Anti Infect Ther. — 2018; 16(7): 565-578. ссылка
Brain abscess / T. Slazinski // Crit Care Nurs Clin North Am. — 2013; 25(3): 381-388.ссылка
Brain abscess / X. Sáez-Llorens, J. Nieto-Guevara // Handb Clin Neurol. — 2013; 112: 1127-1134.ссылка
Epidemiology, diagnosis, and treatment of brain abscesses / M.C. Brouwer, D. van de Beek // Curr Opin Infect Dis. — 2017; 30(1): 129-134.ссылка
Абсцессы головного мозга / В. В. Лебедев, Н. В. Хуторной // Нейрохирургия. — 2008. — № 1. — С. 6-12.
Imaging of cerebritis, encephalitis, and brain abscess / T. J. Rath, M. Hughes, M. Arabi, G. V. Shah // Neuroimaging Clin N Am. — 2012; 22(4): 585-607.ссылка
Brain abscess: an overview / D. Muzumdar, S. Jhawar, A. Goel // Int J Surg. — 2011; 9(2): 136-144.ссылка
Brain abscess. / G.E. Mathisen, J.P. Johnson // Clin Infect Dis. — 1997; 25(4): 763-781.ссылка
Brain Abscess / G.A. Weinberg // Pediatr Rev. — 2018; 39(5): 270–272.
Microbiology and treatment of brain abscess / I. Brook // J Clin Neurosci. — 2017; 38:8-312.ссылка
Brain abscess / N. King // Handb Clin Neurol. — 2010; 96: 65-74.
Brain abscess / H.R. Winn // Neurosurg Focus. — 2008; 24(6): E1.
Risks of developing an otogenic intracranial abscess / D.A. Nunez, G.G. Browning // J Laryngol Otol. — 1990; 104 (6): 468-472.ссылка
Bacterial Brain Abscess / Kevin Patel, David B. Clifford // Neurohospitalist. — 2014; 4(4): 196–204.ссылка

